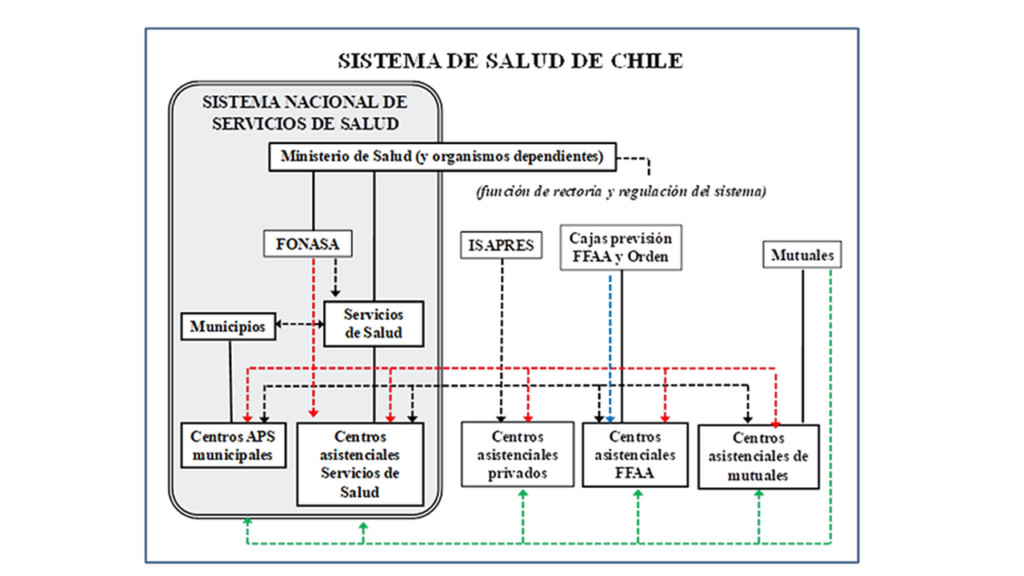
El sistema global de salud, en todos sus componentes, incluye a los sectores público y privado (con y sin fines de lucro). Sus múltiples y heterogéneas entidades cumplen funciones ya sea de rectoría, regulación, financiamiento, aseguramiento o provisión de servicios asistenciales. La cobertura de aseguramiento o protección de salud es prácticamente universal, mientras que la atención de salud en la población cuenta con gran cobertura potencial, pero hay limitaciones para un acceso oportuno, efectivo y equitativo en algunos casos con enfermedades apremiantes de salud (como la referencia oportuna a niveles resolutivos de morbilidad). El sistema de salud también tiene una dimensión informal, con distintas modalidades de la medicina tradicional y comunitaria.
Por más de cuatro décadas, el sistema de salud se ha diversificado y estructurado de un modo global y coherente con la reforma neoliberal aplicada a la economía, la política y al Estado, en los años 80 del siglo pasado. Sin embargo, el sistema está simultáneamente bajo un notorio enfoque de planificación central y socialismo, destacando la gratuidad previsional y asistencial de parte importante de la población de menores recursos y el importante aporte estatal a subsidios relacionados con salud.
En este período, el sistema de salud ha aumentado su oferta de servicios con aumento de recursos y ha incorporado una más compleja y costosa tecnología asistencial. Pero frente a la importante y creciente demanda de la población, dicho sistema mantiene limitaciones en su respuesta asistencial, por aspectos críticos en su organización, recursos y desempeño. Ello afecta en especial al sistema público, el Sistema Nacional de Servicios de Salud (SNSS).
La experiencia resultante permite revelar una serie de logros, aspectos críticos y desafíos relacionados con el sistema de salud y su respuesta a las necesidades sanitarias y demanda de la población. Como aspectos relevantes en la estructura y desempeño del sistema, destaca la función asumida por el Estado y el mercado, de los seguros y sistemas asistenciales de salud, la cobertura y calidad de los servicios provistos y el aporte financiero (directo e indirecto) que tanto el Estado como los diversos habitantes hacen al sistema de salud.
Así como existen notorias disparidades de desarrollo socioeconómico y de salud entre las diversas áreas como las comunas, también existe una muy heterogénea existencia de sistemas de aseguramiento y de planes de seguros, junto a un sistema asistencial en que se produce la tendencia a un “cuidado inverso de la salud”, pues los grupos más pobres y con más carga de enfermedad evitable tienden a tener menor acceso efectivo y una menor y más empobrecida atención de salud. Afortunadamente en el caso chileno, esa tendencia es parcialmente disminuida gracias al esfuerzo y cobertura del Sistema nacional de Servicios de salud (SNSS) que, a pesar de sus aspectos críticos, llega a la población más pobre, vulnerable y con mayor carga de enfermedad (donde el mercado y la complejidad asistencial no llegan).
Bajo el modelo prevalente, se sigue asignando al Estado un rol esencialmente subsidiario (residual, en lo que el aporte fiscal permita cubrir y en especial enfocado en los más pobres) y de corrección de las imperfecciones del mercado. El Estado también ha asumido el rol de la provisión de servicios de salud en aquellos lugares y grupos de población (de bajos ingresos, vulnerables y aislados) donde el mercado no tiene interés en expandirse, por falta de expectativas de sustentabilidad y rentabilidad.
Por ejemplo, el traspaso de centros de nivel primario desde los Servicios de Salud a la administración municipal a partir de 1981 incluía la posibilidad de una eventual privatización posterior, lo que finalmente no ocurrió. En esos centros no se generan otros ingresos económicos que los aportados por el nivel central (salvo algunos aportes municipales y otros ingresos menores), y esos fondos resultan insuficientes para sustentar el adecuado desempeño que necesitan cumplir esos centros.
La población puede elegir entre una opción pública o privada para su sistema de seguro o de atención de salud. La reforma sanitaria de los 80 planteaba la expectativa de que con el gran crecimiento industrial y económico esperado del país, la mayoría de la población alcanzaría ingresos económicos suficientes como para poder acceder a un seguro o sistema asistencial de salud privado. En ese escenario, tanto el Fondo Nacional de Salud (FONASA) que es el seguro público, como el SNSS quedarían como una opción minoritaria remanente para cubrir a aquellas personas de menores ingresos, incapaces de acceder al sistema de mercado privado. Bajo ese escenario, se planteaba que sobrarían las camas hospitalarias del SNSS, pues éstas quedarían destinadas sólo a cubrir ese grupo minoritario pobre. Sin embargo, la cobertura de FONASA todavía alcanzaba al 79,6% de la población en 2017, mientras que el SNSS aún continúa siendo el principal proveedor asistencial del país, superando una cobertura de 80% de la población para muchas de sus actividades asistenciales.
Entre las estimaciones realizadas al establecer la reforma sanitaria de la década de 1980, no se consideró que la pobreza para “consumir” atención de salud es mucho mayor que aquella pobreza estimada tradicionalmente (aquella proporción de personas cuyos ingresos no les permiten satisfacer las necesidades básicas, equivalente a menos a dos canastas básicas de bienes y servicios mensuales). La provisión de servicios de salud incluso la del sistema público, tiene un relativo alto costo para el Estado y la ciudadanía. Esta última, además de sus impuestos que en parte se derivan a salud, requiere pagar por cotización a un seguro de salud, realizar pagos o copagos al momento de uso, realizar gastos de bolsillo para medicamentos y otros gastos directos e indirectos.
Además, los limitados ingresos de la mayoría de los trabajadores no permiten que sus cotizaciones aportadas a los seguros de salud (el 7% de los salarios) puedan ser suficientes para que en conjunto se logre abastecer totalmente el fondo en cada seguro. Ello sería esencial para que cada seguro entregue la atención adecuada de salud que cada beneficiario requiere. En FONASA, casi el 60% de los fondos manejados deben provenir del aporte fiscal, pues lo recolectado por las cotizaciones no alcanza al 40% del total. Cabe destacar son embargo que poco más del 60% de beneficiarios de FONASA se encuentran exentos de cotizar (o eso es muy poco) y están exentos de pago al momento de uso.
FONASA determina cuatro categorías de beneficiarios según su nivel de ingresos de los cotizantes. Aquella de menos ingresos (A) no paga cotización ni tampoco por el uso de servicios del SNSS, la segunda (B) paga su cotización, pero no por el uso de servicios. Estas dos categorías caen más bien en lo que correspondería a un sistema estatal de protección social (tipo Beveridge), con asistencia sanitaria financiada totalmente por aporte fiscal y gratis al momento de uso (la categoría B no necesitaría cotizar). Las categorías C y D incluyen cotizantes de mayores ingresos y corresponden más bien lo que podría ser cubierto por un sistema de seguro público de salud (tipo Bismark) y requieren realizar copago del 10% de tención en categoría C y 20% en categoría D al momento de atenderse en el SNSS. Salvo categoría A, el resto puede acudir a atención privada de proveedores en convenio con FONASA y acceder allí mediante un determinado copago.
El aseguramiento privado de salud para enfermedades comunes es manejado por las Instituciones de Salud Previsional (ISAPRE). Éstas son seguros individuales (o familiares si hay otros beneficiarios), pero no corresponden a algún seguro colectivo tipo Bismark que se aplique al aseguramiento colectivo de la salud de sus afiliados. La cobertura de ISAPRES alcanzaba a 18,2% de la población en 2017. Este tipo de seguros han logrado un sólido desarrollo institucional, pero mantienen problemas e inconsistencias en su particular condición de seguros individuales, en un mercado poco regulado. Su clientela y rentabilidad está concentrada en cotizantes de mayores ingresos y menor riesgo, ante quienes realizan fijación arbitraria de múltiples planes y alzas de precios.
En las ISAPRES, como entidades rentables del mercado, predomina el interés comercial y la sustentabilidad económica por sobre la satisfacción de las más importantes necesidades de salud específicas de sus beneficiarios y que son posibles de resolver actualmente. El foco se concentra en las “prestaciones” asistenciales que se otorgan según cada plan individual (a lo cual se agregan extra cotizaciones y copagos que pueden incidir en el acceso a la atención que se necesita); pero no se aplica la perspectiva esperada en un seguro colectivo según la salud pública, en que el aseguramiento debiera contribuir al resguardo y mejoría de la salud de cada persona cubierta por un seguro de salud.
Las ISAPRE continúan siendo la alternativa preferente de elección de aseguramiento en el grupo de población con mayores ingresos, debido a que FONASA ofrece una más limitada y no competitiva opción para la atención institucional del SNSS ye incluso de acceso a la atención privada. Las ISAPRE han tenido mejorías parciales y ajustes de rectoría y regulación desde 1990, lo que aún es insuficiente.
También hay otros tipos de seguros de salud privados, como los de Fuerzas Armadas y de Orden, y Las Mutuales de Seguridad que en general se concentran en la salud laboral.
La relativa insuficiencia de recursos y desempeño de las instituciones asistenciales limita a su vez el acceso y uso oportuno y efectivo a la atención de salud, la que debieran ser provista según necesidad e independiente de la capacidad de pago de cada persona usuaria. Estas limitaciones son más notorias en el SNSS, pues esta institución tiene una explícita responsabilidad de oferta y respuesta sanitaria sobre una determinada población objetivo, y debe responder a ella a través de una compleja red asistencial. Pero las limitaciones de oferta de servicios también ocurren en el conjunto del sector privado, aunque ello no se aprecia mayormente allí, pues los proveedores privados de servicios asistenciales no tienen ninguna responsabilidad ante alguna determinada población, sino que responden a una demanda proveniente del mercado abierto.
Especialmente desde 1990, los diversos gobiernos han realizado importantes esfuerzos de adecuación y fortalecimiento del SNSS, lo que no ha podido ser resuelto a cabalidad. Estos aspectos tienden a ser similares a los problemas prioritarios encontrados en los sistemas públicos de otros países, especialmente de aquellos que desarrollaron reformas sanitarias según el modelo neoliberal.
Entre los aspectos críticos no resueltos del SNSS, destacan la fragmentación de sus redes, modalidad de cuasi mercado, déficit crónico de recursos, limitaciones secundarias de desempeño, inequidad sanitaria, y el desbalance público/privado.
Reformas específicas aplicadas en la década pasada (como la Ley de Autoridad Sanitaria y el Programa GES), junto un mayor recurso aportado al SNSS, han procurado readecuar y fortalecer algunos aspectos institucionales del sistema de salud, pero eso sigue siendo insuficiente.
Mediante la Ley de Autoridad Sanitaria y Gestión (Ley 19.937, 2004), el SNSS se transformó de facto en un sistema “ministerial” de salud, con una gestión normativa y financiera fuertemente centralizada y vertical, en desmedro de las funciones y adaptaciones adecuadas regionales de los Servicios de Salud y especialmente del nivel primario de atención local y de la estrategia de atención primaria de salud (APS). A su vez, el Programa GES contiene garantías explícitas que aseguran legalmente la atención oportuna de un conjunto seleccionado de patologías. Este Programa ha expandido el número de patologías cubiertas e involucra un creciente mayor gasto al SNSS pues al no ser sustentable con el presupuesto propio asignado al Programa, consume fondos que corresponden al resto del presupuesto del SNSS.
El estilo de gestión central define verticalmente el desempeño del SNSS mientras que el Programa GES define centralmente un grupo de patologías con fondos especiales. Esos aspectos contradicen lo que Chile ha suscrito frente a la Declaración de Alma-Ata (1978) y Astaná (2018) respecto a la Atención Primaria de Salud (APS).
La APS debiera ser la esencia de un sistema organizado efectivamente en red, destacando lo que cada comunidad local considera como necesidades prioritarias locales para orientar la consecuente planeación y gestión del sistema, en lo que incluso participa activamente. Bajo esa perspectiva, la APS no debiera seguir siendo relegada a ser tratada como una estrategia o acción ejercida en un nivel primario, el que a su vez se encuentra con limitados recursos y a la vez subordinado y sometido a decisiones y condiciones centralizadas, con muy baja importancia e interacción horizontal y vertical.
La APS formal en Chile (que cubre específicamente a aquellos beneficiarios FONASA que se inscriben en los centros de nivel primario), sólo alcanza al 70% de la población nacional. Como paradoja, la modalidad de inscripción en APS local lleva a que cada centro reciba fondos centrales según la cantidad de personas que necesiten o se interesen en inscribirse (solo siete de cada diez habitantes) y no considera la totalidad de población residente, y ni siquiera al total de asegurados públicos en FONASA. Esa situación es otra importante contradicción con los principios de Alma-Ata.
La población no inscrita en la APS formal tiende a tener mejor situación de salud, porque en general corresponde a grupos con mejores condiciones socioeconómicas y de calidad de vida, y que utilizan la atención privada de salud. El 12% de la los beneficiarios de FONASA no se inscribe en APS y en general acude a la atención privada de salud (modalidad de libre elección de FONASA).
En el SNSS, las limitaciones financieras de larga data (deuda histórica de falta de inversiones y de recursos necesarios), repercuten en limitaciones de salarios, restringidas plantas de personal, falta de personal calificado (que tiende a emigrar al sector privado), cobertura y calidad de atención a distintos niveles, insuficiente tecnología asistencial y limitada capacidad de gestión y desempeño.
La limitación de recursos humanos, tecnológicos y financieros del SNSS repercute en el desempeño del sistema. La autoridad sanitaria central exige el cumplimiento de planes, programas y metas estrechamente basados en lineamientos normativos centrales. Pero dicha autoridad no aporta en consecuencia, el suficiente recurso y mecanismos necesarios para poder concretar todo el cumplimiento de lo que exige. Se requiere evaluar una doble modalidad de aumento del desempeño: aquel que se pudiera mejorar con mejor gestión (mejor uso del recurso disponible) y aquel que puede aumentar al contar con una mayor disponibilidad de recursos.
El financiamiento de las redes asistenciales del SNSS proviene casi exclusivamente del aporte de FONASA. A su vez, FONASA fija los costos basados en estimaciones internas e históricas, y no considera el costo real de cada bien o servicio asistencial. Por ello, la prestación de los servicios asistenciales se mantiene insuficiente e impide recuperar los costos involucrados en cada servicio provisto.
Las redes asistenciales de los Servicios de Salud se mantienen fragmentadas y con ineficiencia, con un nivel primario segmentado en centenas de administraciones municipales con muy diversos recursos, lo que predispone a inequidad asistencial. Las redes asistenciales existen en el sistema público, pero no en el sector privado. En este último, no se aplican los modelos ministeriales, como el de salud integral, familiar y comunitaria (que incluye la perspectiva de APS), o los programas nacionales de salud.
El SNSS cuenta con una gran variedad y heterogeneidad de sistemas de información, con limitada integración y compatibilidad nacional. La generación de datos implica una gran sobrecarga al personal de salud y tiene limitada utilidad para apoyar una gestión más dinámica, efectiva y competente. Los numerosos sistemas de información tienden a concentrarse más en aspectos de control administrativo y financiero que en el desempeño e impacto del sistema asistencial de salud.
Los sistemas de información y de monitoreo pueden aportar valiosa y oportuna información para la gestión, pero dadas las condiciones estructurales del SNSS, se tiende a mantener la disposición histórica (salvo ajustes marginales) del financiamiento, personal asistencial (en especial el más calificado), sistemas de referencia de morbilidad, grado de integración de la red asistencial, y capacidad resolutiva que tienen los diversos niveles.
La compleja normativa y orientaciones ministeriales aportan el marco institucional de organización y desempeño del sistema de salud. Destaca que los objetivos decenales de la Estrategia Nacional de Salud 2011-2020 – en especial el Objetivo 7 sobre fortalecimiento del sector salud – permiten plantear en consecuencia, los planes y acciones nacionales y subnacionales que permitirían cumplir cada objetivo. Sin embargo, no se aportan los recursos y mecanismos necesarios para que se puedan cumplir efectiva y oportunamente dichos objetivos. Se requiere de una debida consistencia entre los objetivos decenales a lograr y los planes y acciones concretas que se necesitan realizar, junto a los recursos necesarios para ello.
Se requiere que el sistema de ISAPRE pueda cumplir con los requisitos esperados en un seguro colectivo de salud, basado en un fondo colectivo suficiente y sustentable, con planes similares para los diversos beneficiarios. Se debiera asegurar que cada beneficiario pueda recibir asistencia sanitaria según necesidad e independiente de la capacidad de pago. El rol rector y regulador del Estado es esencial, tanto para contribuir con la adecuada función y sustentabilidad de las ISAPRE como de los derechos y necesidades de los beneficiarios.
FONASA cumple una doble función, ya que es un seguro para 79,6% de la población, y además administra el fondo interno del SNSS; ambas funciones son distintas y pudieran ser separadas. En cuanto seguro, podría dividirse en: (a) un sistema de protección social de financiamiento estatal para las categorías A y B (donde la categoría B no cotizaría) las que recibirían solo atención institucional del SNSS; y (b) un seguro público de salud para los actuales cotizantes de categorías C y D.
Ello requeriría resguardar que las cotizaciones de los grupos C y D alcancen a financiar de modo suficiente lo que FONSAA recolecta por cotizaciones y copagos y a su vez cubre las atenciones de salud necesarias para sus beneficiarios, de un modo efectivo y sin limitaciones financieras al momento de uso.
No es posible adecuar y fortalecer el sistema de seguros en forma aislada, si ello no se ac0mpaña de un modo coherente con una adecuación y fortalecimiento del sistema asistencial de salud, para que sea capaz de responder en forma efectiva a las necesidades y demanda de los diversos grupos de la población.
En consecuencia, se requiere adoptar acciones y medidas concretas y detalladas que permitan resolver paulatinamente el tema de crisis de recurso y desempeño a distinto nivel y áreas geográficas del SNSS. Es necesario monitorear y evaluar cuáles son las causas específicas que siguen impidiendo mejorar la organización, estructura y desempeño del SNSS. Las alternativas de propuestas que puedan surgir requieren considerar cada uno de los aspectos limitantes y su factibilidad de solución a corto y mediano plazo.
Los planes, proyectos y programas tendientes a mejorar el SNSS requieren considerar el nivel de factibilidad y condiciones para llevar a cabo acciones oportunas y efectivas (en qué tiempo, con qué recursos, con qué respaldo legal y presupuestario). Se requiere contar con la voluntad y compromiso tanto de la autoridad sanitaria, política y económica, como de la propia comunidad. Sólo así se puede favorecer el mejoramiento que se necesita en el SNSS y también el sector asistencial privado.
El SNSS podría ser conformar una entidad autónoma del Estado, separada del Ministerio de Salud. Esta posible separación ha sido planteada incluso por el Programa de Salud del actual gobierno. En ese caso, se requeriría estructurar un SNSS adecuadamente organizado e integrado en sus redes asistenciales y niveles administrativos, pues en la actualidad el SNSS tiene una alta segmentación y funciona bajo una modalidad de cuasi mercado, lo que es contradictorio con un sistema público de salud.
Se requiere procurar que el SNSS sea una institución con sustentabilidad de recursos y desempeño, estabilidad institucional, y que sea relativamente autónoma de los vaivenes e influencias de los gobiernos de turno. Es necesario poder contar con un grupo de directivos y personal competentes, estables y coordinados, a distintos niveles. Se requiere adoptar los mecanismos para asegurar una carrera funcionaria más progresiva, sólida y efectiva.
El SNSS necesita ser planeado y gestionado desde una perspectiva sistémica, como una sola entidad nacional integrada y al mismo tiempo adaptada a las muy diversas realidades geográficas, socioeconómicas y sanitarias del país. En ese contexto, se requiere que cada centro asistencial pueda ser considerado bajo una modalidad de “sucursal” de la red asistencial. Los centros asistenciales no debieran segur siendo tratados como “prestadores” de servicios (empresas individuales) en un inequitativo e insuficiente cuasi mercado. En esta perspectiva, también cabe revisar la modalidad de administración municipal y la reducida cobertura de la APS formal, contrastada con la necesidad de una efectiva integración y una cobertura universal de servicios.
El país cuenta con reiterados y útiles estudios y propuestas para orientar la adecuación, fortalecimiento y posibles reformas del sistema de salud, especialmente desde la década de 1990. Entre las referencias recientes, cabe considerar la evaluación del Plan Nacional de Salud 2001-2010, la evaluación de medio período de la Estrategia Nacional de Salud 2011-2010, el Informe Final de la Comisión de Salud de la Nueva Mayoría (difundidas al inicio del gobierno anterior), así como los planteamientos del actual Programa de Salud de Gobierno 2018-2022.
En complemento, se requieren estudios y debates para conocer y analizar sobre las reales causas subyacentes que siguen impidiendo lograr una solución efectiva a las brechas de cumplimiento de los objetivos planteados para el sistema de salud en Chile (bajo distintos gobiernos, entidades universitarias, ONG y otras, en distintos períodos). Ello favorecería proponer posibles soluciones prioritarias y factibles que pudieran ser asumidas a distintos plazos y áreas, mediante una consecuente planificación, gestión y acción de todas las funciones y entidades del sistema de salud.
También se requiere estudiar qué políticas y sistemas de protección social, aseguramiento y atención sanitaria pudieran ser fortalecidas. Se requiere procurar una mayor y pertinente capacidad de respuesta del sistema de salud a la situación epidemiológica y necesidades sanitarias de los diversos grupos de la población.
Es importante contar con una mayor evidencia, monitoreo y evaluación sobre el grado de equidad y eficiencia asistencial y su impacto sobre una mejor y más equitativa salud. Se requiere lograr el desarrollo concatenado de políticas, leyes, planes, estrategias, recursos y modos de asegurar un adecuado y efectivo desempeño del sistema de salud.
La desigualdad de la situación sanitaria en el país y la heterogeneidad desigual de recursos y desempeño entre los diversos servicios y centros de salud del SNSS requieren ser consideradas en detalle, al momento de planificar, gestionar, desempeñar y evaluar la función del sistema de salud (al menos del SNSS), a nivel de cada localidad o área pequeña del país. El desempeño del sistema de salud debe llegar efectivamente y en forma pertinente a cada persona, barrio y localidad, según la específica vulnerabilidad y necesidad sanitaria.
El sistema de salud es un sistema abierto y por tanto es altamente dependiente del macro contexto político, económico y social del país. Por ello, una eventual reforma sectorial se favorecería (o sería más factible) si es que efectivamente se pudiera alinear con una coherente reforma política y económica global del país, en especial si ello se encamina a lograr hacia un modelo que permita conjugar el necesario avance económico del país con la mejoría en las condiciones de equidad social, calidad de vida y bienestar de sus diversos habitantes, en los distintos grupos y áreas del país.
César Gattini
OCHISAP
Junio de 2022